![]()
El bueno, el feo y el malo. Una pequeña historia de la vacuna contra la meningitis
Voy a empezar esta historia al revés de lo que aparece en el famoso título cinematográfico. Primero hablaré del «malo», aunque debería usar el plural y calificarlos como “estúpidos” de acuerdo a la tercera ley de la estupidez enunciada por el historiador Claudio M. Cipolla en su obra Allegro ma non troppo. Allí podemos leer
Una persona es estúpida si causa daño a otras personas o grupo de personas sin obtener ella ganancia personal alguna, o, incluso peor, provocándose daño a sí misma en el proceso.
Y es que en estos días las redes sociales han estado bullendo con la última “cuñadez” del famosete de turno. Lo que sí puede darse por seguro es el daño que causan al conseguir que, gracias a su fama, otras personas crean en esas supersticiones con resultados trágicos. No creo que merezca la pena gastar más líneas en ellos y sólo espero que algún día se den cuenta de su error y que incluso lleguen a combatir a esas supercherías, como ya les ha pasado a otras personas.
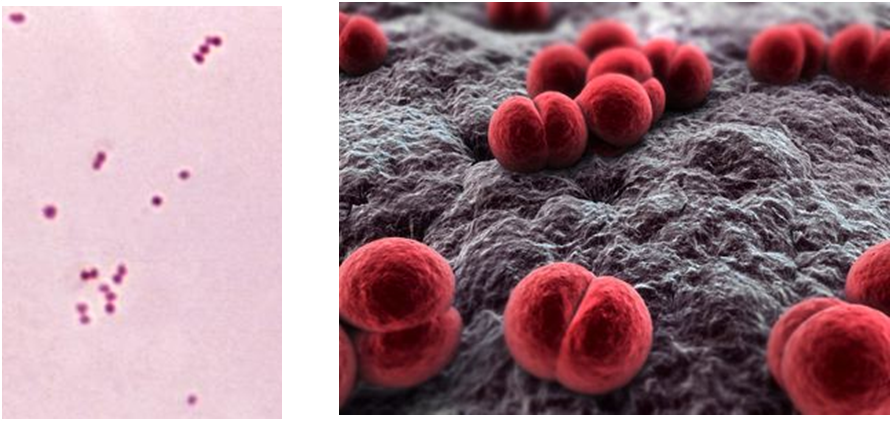
Derecha: Microfotografía de microscopía electrónica de barrido en falso color de la bacteria Neisseria meningitidis. Puede verse que forma diplococos. Fuente: MicrobeWiki
Vayamos con el “feo”. Su nombre es Neisseria meningitidis. Es una bacteria de forma esférica (lo que los microbiólogos denominamos un coco) que se tiñe de rojo al aplicar una técnica de tinción desarrollada por el microbiólogo Hans Christian Gram (y por eso decimos que es Gram negativa). En el nombre de esta bacteria podemos identificar la enfermedad que causa: la meningitis (y por eso se la conoce comúnmente como meningococo). Un dato muy curioso es que esta bacteria suele estar presente en la microbiota de nuestras vías respiratorias; entre un 10 a un 30% de la población son portadores sanos. Así que sí, es probable que usted que está leyendo esto tenga en su garganta a esta bacteria llevando una vida de lo más normal y sin producir ningún daño.
Pero en ciertas ocasiones esta bacteria sufre una transformación (aún se desconoce cuál es el desencadenante) y se convierte en un patógeno muy contagioso. Cuando la Neisseria meningitidis infecta a una persona lo que intenta es llegar al torrente sanguíneo para diseminarse por todo el organismo. Una vez en la sangre esta bacteria tiene un especial predilección por el cerebro. Al llegar a la barrera hematoencefálica es capaz de “engañar” a las células que sirven de protección al cerebro para que la dejen pasar. Y si consigue entrar la bacteria comienza a crecer y multiplicarse causando una inflamación de las meninges, las membranas que cubren el cerebro (y por eso el nombre de meningitis). Aunque no llegue al cerebro esta bacteria es capaz de hacer otros tipos de daño. Una de las cosas que hace es activar la coagulación de la sangre con lo que se bloquean los capilares sanguíneos y eso acaba causando la muerte de los tejidos y provocando la aparición de gangrena, por lo que en muchas ocasiones hay que amputar las extremidades afectadas. En ocasiones se produce una meningococemia fulminante al crecer la bacteria en la sangre de forma masiva. Los niños pequeños son especialmente susceptibles a esta bacteria y en caso de infección, la forma de tratarla es mediante la administración de antibióticos como penicilina G.
Y finalmente el «bueno» aunque aquí también debería usar el plural porque hay un montón de protagonistas. Como es mejor prevenir que curar, en los años 70 se desarrollaron las primeras vacunas contra esta bacteria. Lo malo es que no hay un sólo tipo de Neisseria meningitidis, hay trece. Se distinguen por sus “serotipos” y se denominan: A, B, C, W-135, X, Y, E-29, H, I, K, L, Z, y Z’ . El serotipo viene dado por el tipo de antígeno capsular que presenta la bacteria, generalmente un polisacárido. Digamos que es como si cada una de esas trece se diferenciara de las otras por el tipo abrigo que lleva puesto. Las más peligrosas son los seis primeros serotipos de la lista que aparecen en negrita.
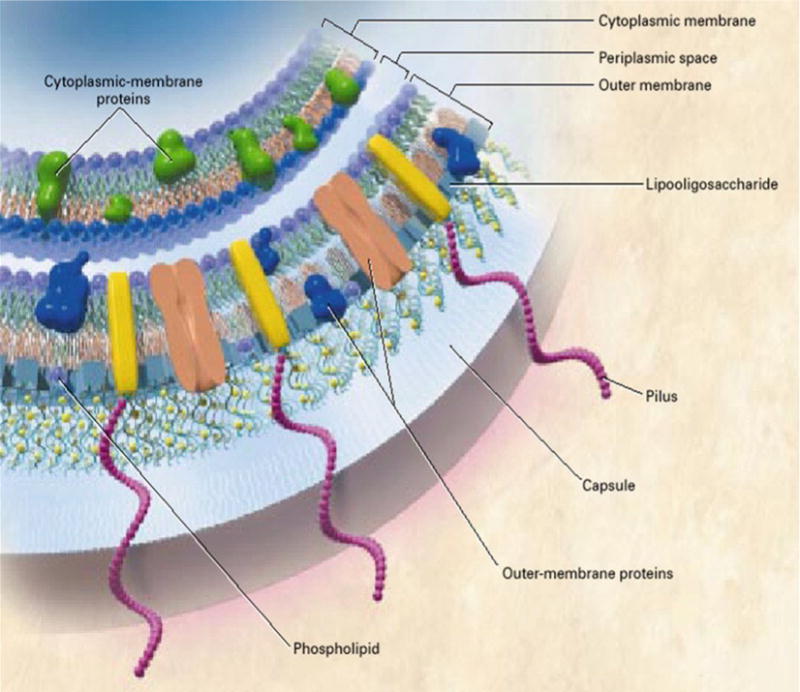
Las primeras vacunas fueron desarrolladas en los años 70 contra los serotipos A, C, Y y W-135. Básicamente consistió en purificar el polisacárido capsular de dichas cepas y utilizarlo para inmunizar a las personas. Estas primeras vacunas eran relativamente eficaces, pero se descubrió que había ocasiones en que no se producía ninguna inmunización. Fueron mejoradas a principios de este siglo realizando lo que se llama una vacuna-conjugada: unieron el polisacárido capsular a una proteína transportadora que generaba una mejor respuesta inmunitaria. La vacuna contra el meningococo C que se pone a los niños en España es de ese tipo.
El lector habrá notado que faltan dos serotipos peligrosos: el X y el B. El serotipo X es muy raro y por ahora no se ha desarrollado ninguna vacuna contra el mismo. El serotipo B es otro cantar. Es relativamente frecuente en todo el mundo así que lo que uno esperaría es que se hubiera desarrollado alguna vacuna. Y lo cierto es que se ha intentado en numerosas ocasiones pero había un “pequeño problema”. Resulta que el polisacárido B es muy parecido a un polisacárido que existe en nuestros tejidos neuronales. Si se inmunizaba contra el polisacárido B se corre el riesgo de provocar una patología autoinmune. Había que encontrar otro camino

Los primeros en encontrarlo fueron los cubanos. A principios de los 80 hubo un brote bastante grave de meningitis B en la isla. Los investigadores cubanos consiguieron desarrollar una vacuna a partir de vesículas completas de la membrana externa de la bacteria (OMV por sus siglas en inglés). La vacuna se denominó VA-MENGOC-BC y demostró una eficacia del 83%, con lo que el brote epidémico fue controlado. Sin embargo, cuando se realizaron nuevos ensayos clínicos con dicha vacuna en Brasil y en Chile, se comprobó que era muy específica de la cepa cubana. La vacuna no inmunizaba contra otras cepas de serotipo B. A pesar del contratiempo la estrategia cubana de producir OMVs no cayó en saco roto pues fue utilizada para controlar brotes epidémicos en Noruega, Francia y en Holanda. Pero lo que se buscaba era desarrollar una vacuna que inmunizara contra todas las cepas B.
Quién lo consiguió fue el grupo de Mariagrazia Pizza y Rino Rappuoli que trabajaban para la división de vacunas de la empresa Novartis (desde el 2014 dicha división fue adquirida por Glaxo SmithKline o GSK para abreviar). ¿Recuerdan la trama de la película “El bueno, el feo y el malo”? Los protagonistas buscaban un tesoro escondido en una tumba de un inmenso cementerio, pero resultaba que cada uno conocía una parte de las indicaciones que podrían permitir su hallazgo. Si uno de ellos moría los otros dos se quedaban sin nada. Bueno, pues en cierta forma el desarrollo de la vacuna contra las cepas B de Neisseria meningitidis consistió en resolver un enigma de ese tipo. El camino que siguió el grupo de Mariagrazia Pizza y Rino Rappuoli es lo que se conoce como vacunología reversa.
En primer lugar se hicieron con el “plano del cementerio”. Secuenciaron el genoma de Neisseria meningitidis y buscaron genes que codificaran proteínas que pudieran ser unos buenos candidatos para ser utilizados en una vacuna. Para ello utilizaron herramientas bioinformáticas y encontraron unos 600 candidatos. El siguiente paso fue clonar dichos genes en la bacteria Escherichia coli y ver si podían ser expresados en ella para producir proteína. El clonar el gen de un patógeno en una bacteria relativamente inofensiva no es para hacer un arma biológica como algún “famosete” nos pueda hacer creer. Se hace esto porque E. coli es muy fácil de crecer a gran escala y si queremos manufacturar una vacuna vamos a necesitar cantidades industriales de proteína del patógeno. De los 600 candidatos se pasó a unos 350. La siguiente etapa fue algo más compleja ya que se trató de determinar cuáles de esas proteínas se localizaban en el exterior del patógeno (unas 90) y de esas, cuales activaban la respuesta inmune. Al final se quedaron con cuatro candidatos: HBP, NHBA, NadA, y PorA.
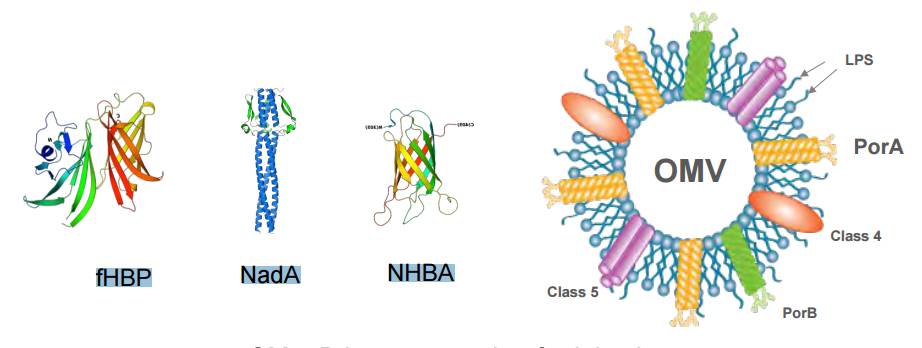
La vacuna recibió el nombre de 4CMenB aunque comercialmente se le denomina Bexsero. Para elaborarla lo que se hace es producir cada una de esas proteínas de manera independiente en Escherichia coli. La única que no se puede producir por ingeniería genética es PorA. Esta última se tiene que producir “a la cubana” porque lo que se hace es crecer una cepa de Neisseria meningitidis (denominada cepa neozelandesa NZ98/254) y producir a partir de ella OMVs que lleven dicha proteína. Y este es justo el cuello de botella de la producción industrial de la vacuna. Crecer a Neisseria meningitidis a escala industrial no es ni rápido, ni fácil, ni barato. Una vez producidos todos los componentes lo que hay que hacer es mezclarlos y por supuesto, realizar ensayos de eficacia antes de administrarlos como vacunas.
Así que la próxima vez que algún “cuñado” le venga con una cantinela sobre las malvadas farmacéuticas o conspiraciones médicas para volvernos tontos a todos póngale la cara del personaje de Sentencia y pase de él. Vivirá más.
Si te interesa profundizar en el tema
- Scarselli et al. (2011). Rational Design of a Meningococcal Antigen Inducing Broad Protective Immunity. Science Translational Medicine 13 Issue 91, pp. 91ra62
- Nadine G. Rouphael and David S. Stephens (2012). Neisseria meningitidis: Biology, Microbiology, and Epidemiology. Methods Mol Biol. 799: 1–20.
- Sophie M Andrews, Andrew J Pollard (2014). A vaccine against serogroup B Neisseria meningitidis: dealing with uncertainty. Lancet Infect Dis 14: 426–34.
Blog del día 15 de junio de 2017 en


